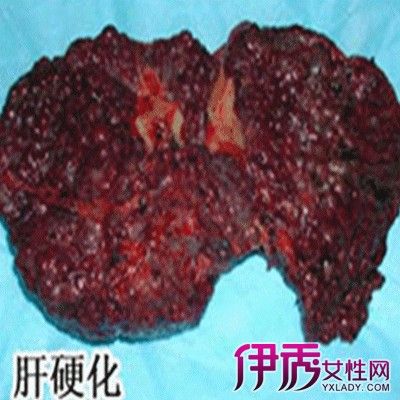
肝硬化诊断与治疗方法 早治疗以绝后患
肝硬化是临床常见的慢性进行性肝病,由一种或多种病因长期或反复作用形成的弥漫性肝损害。在我国大多数为肝炎后肝硬化,少部分为酒精性肝硬化和血吸虫性肝硬化。病理组织学上有广泛的肝细胞坏死、残存肝细胞结节性再生、结缔组织增生与纤维隔形成,导致肝小叶结构破坏和假小叶形成,肝脏逐渐变形、变硬而发展为肝硬化。早期由于肝脏代偿功能较强可无明显症状,后期则以肝功能损害和门脉高压为主要表现,并有多系统受累,晚期常出现上消化道出血、肝性脑病、继发感染、脾功能亢进、腹水、癌变等并发症。 诊断
失代偿期肝硬化诊断不难,肝硬化的早期诊断较困难。
1.代偿期
慢性肝炎病史及症状可供参考。如有典型蜘蛛痣、肝掌应高度怀疑。肝质地较硬或不平滑及(或)脾大>2cm,质硬,而无其他原因解释,是诊断早期肝硬化的依据。肝功能可以正常。蛋白电泳或可异常,单氨氧化酶、血清P-Ⅲ-P升高有助诊断。必要时肝穿病理检查或腹腔镜检查以利确诊。
2.失代偿期
症状、体征、化验皆有较显著的表现,如腹腔积液、食管静脉曲张。明显脾肿大有脾功能亢进及各项肝功能检查异常等,不难诊断。但有时需与其他疾病鉴别。
鉴别诊断
1.肝脾肿大
如血液病、代谢性疾病引起的肝脾肿大,必要时可做肝穿刺活检。
2.腹腔积液
腹腔积液有多种病因,如结核性腹膜炎、缩窄性心包炎、慢性肾小球肾炎等。根据病史及临床表现、有关检查及腹腔积液检查,与肝硬化腹腔积液鉴别并不困难,必要时做腹腔镜检查常可确诊。
3.肝硬化并发症
如上消化道出血、肝性脑病、肝肾综合征等的鉴别诊断。
并发症
肝硬化往往因引起并发症而死亡,上消化道出血为肝硬化最常见的并发症,而肝性脑病是肝硬化最常见的死亡原因。肝性脑病、感染肝炎、原发性肝癌、肝肾综合征、门静脉血栓形成、呼吸系统损伤、腹腔积液。 治疗
肝硬化是因组织结构紊乱而致肝功能障碍。目前尚无根治办法。主要在于早期发现和阻止病程进展,延长生命和保持劳动力。
(一)针对肝硬化的治疗
1.支持治疗
静脉输入高渗葡萄糖液以补充热量,输液中可加入维生素C、胰岛素、氯化钾等。注意维持水、电解质、酸碱平衡。病情较重者可输入白蛋白、新鲜血浆。
2.肝炎活动期
可给予保肝、降酶、退黄等治疗:如肝泰乐、维生素C。必要时静脉输液治疗,如促肝细胞生长素,还原型谷胱甘肽、甘草酸类制剂等。
3.口服降低门脉压力的药物
(1)心得安 应从小量开始,递增给药。
(2)硝酸酯类 如消心痛。
(3)钙通道阻滞剂 如心痛定,急症给药可舌下含服。
(4)补充B族维生素和消化酶 如维康福、达吉等。
(5)脾功能亢进的治疗 可服用升白细胞和血小板的药物(如利血生、鲨肝醇、氨肽素等),必要时可行脾切除术或脾动脉栓塞术治疗。
(6)腹腔积液的治疗 ①一般治疗 包括卧床休息,限制水、钠摄入。②利尿剂治疗 如双氢克尿噻,隔日或每周1~2次服用。氨苯蝶啶,饭后服用。主要使用安体舒通和速尿。如利尿效果不明显,可逐渐加量。利尿治疗以每天减轻体重不超过0.5公斤为宜,以免诱发肝性脑病、肝肾综合征。腹水渐消退者,可将利尿剂逐渐减量。③反复大量放腹腔积液加静脉输注白蛋白 用于治疗难治性腹腔积液。每日或每周3次放腹腔积液,同时静脉输注白蛋白。④提高血浆胶体渗透压 每周定期少量、多次静脉输注血浆或白蛋白。⑤腹腔积液浓缩回输 用于治疗难治性腹腔积液,或伴有低血容量状态、低钠血症、低蛋白血症和肝肾综合征病人,以及各种原因所致大量腹腔积液急需缓解症状病人。⑥腹腔-颈静脉引流术 即PVS术,是有效的处理肝硬化、腹腔积液的方法。但由于其有较多的并发症,如发热、细菌感染、肺水肿等,故应用受到很大限制。⑦经颈静脉肝内门体分流术(TIPS) 能有效降低门静脉压力,创伤小,安全性高。适用于食管静脉曲张大出血和难治性腹腔积液,但易诱发肝性脑病。
(7)门静脉高压症的外科治疗 适应证为食管-胃底静脉曲张破裂出血,经非手术治疗无效;巨脾伴脾功能亢进;食管静脉曲张出血高危患者。包括门-腔静脉分流术,门-奇静脉分流术和脾切除术等。
(8)肝脏移植手术 适用于常规内外科治疗无效的终末期肝病。包括难以逆转的腹腔积液;门脉高压症,并出现上消化道出血;严重的肝功能损害(Child分级C级);出现肝肾综合征;出现进行性加重的肝性脑病;肝硬化基础上并发肝癌。